Dokters spreken tot de verbeelding. Het zijn hoogopgeleide mannen en vrouwen die dagelijks beslissen over leven en dood. Het is een beroep dat er ondubbelzinnig toe doet en dat voldoening geeft. Tegelijkertijd heeft iedereen een mening over dokters. Medewerkers, bestuurders, toezichthouders en regelgevers, maar ook Henk en Annie op straat. En dan vooral over wat er niet deugt.
Doet de dokter het dan zo matig? Het tegendeel is waar: de Nederlandse medisch specialist en de Nederlandse gezondheidszorg functioneren op zeer hoog niveau. Nederland voert namelijk al jaren de internationale lijsten aan waar het gaat om bereikbaarheid en kwaliteit van zorg1. Uit een artikel in de Lancet blijkt dat Nederland ook mondiaal met een derde plek fantastisch scoort. Veel beter dan landen als het Verenigd Koninkrijk (nummer 23) en de Verenigde Staten (nummer 29), waar we toch gewend zijn tegenop te kijken2. Bovendien staat de dokter op nummer één waar het de meest betrouwbare professional betreft3.
Het imago van de dokter loopt niet helemaal synchroon met dit beeld. Daar hebben we eens een klein media-onderzoek aan gewaagd. We plozen enkele kranten uit de jaren 2017-2019 na op alle artikelen die over dokters gaan, waarbij we artikelen als ‘Is Sylvie’s dokter Sander een blijvertje?’ geëxcludeerd hebben. We beseffen dat goed nieuws meestal niet scoort, maar de dokter komt er met 18 procent positieve berichtgeving mager vanaf. In de media wordt vooral de indruk gewekt dat er sprake is van veel fouten, missers en tuchtzaken: 55 procent van alle artikelen over dokters gaat over deze onderwerpen.
Verder passeren items als onnodige zorg, praktijkvariatie en overbodige diagnostiek de revue. En recent de oplaaiende discussie over de perverse prikkel, waarbij dokters als graaiers worden neergezet.
Laten we een feitelijk licht schijnen op het perverse prikkel-verhaal. We merken namelijk dat er over honoraria van medisch specialisten veel misverstanden en verkeerde beelden bestaan. We merken ook dat dokters de discussie hierover vaak niet aangaan, wellicht om het beeld van ‘klagen en zeuren over geld’ niet verder te voeden. Wij pleiten ervoor dat dit debat wél gevoerd kan en mag worden, maar dan gebaseerd op feiten, op de werkelijkheid, en niet op basis van beelden van de werkelijkheid4.
Lumpsum
De feiten: de honoraria van (vrijgevestigde) specialisten kennen sinds jaar en dag een ‘lumpsum-achtig’ systeem, ingevoerd door minister Borst. Op 1 januari 2015 is dit systeem verder aangepast. De honoraria zijn onderdeel geworden van het ziekenhuisbudget. Dit betekent dat specialisten niet meer zelf onderhandelen met de zorgverzekeraars over hun honorarium. Het ziekenhuisbestuur maakt een totaal-afspraak, inclusief het honorariumbudget voor de medisch specialisten. Vervolgens onderhandelt het Medisch Specialistisch Bedrijf (MSB) of de Coöperatie (vereniging van vrijgevestigde specialisten) met het ziekenhuisbestuur over het totale honorarium voor alle aangesloten specialisten, die hier onderling een verdeling in maken. Dit betekent dat het honorarium van een medisch specialist geen directe koppeling heeft met diens productie.
Bij de onderhandelingen over het totale honorariumbudget tussen ziekenhuisbestuur en MSB / Coöperatie is de ontwikkeling van het totale ziekenhuisbudget (het budget dat het ziekenhuisbestuur heeft afgesproken met de zorgverzekeraars) het uitgangspunt en richtinggevend. Daarnaast is deze ontwikkeling gerelateerd aan plafonds; zowel vanuit het bestuurlijk hoofdlijnenakkoord alsook de productieplafonds die met de individuele zorgverzekeraars worden afgesproken.
Logex
Bij de onderlinge verdeling binnen het MSB of de Coöperatie speelt het zogenaamde Logex-model veelal een rol. Dit model is in principe een productiegerelateerde benchmark. In de praktijk spelen bij deze onderlinge verdeling echter vaak andere factoren een grotere rol dan de productie: disutility, management- en opleidingstaken, bestuurlijke taken en dergelijke5. Dit impliceert dat de zogenaamde prominente rol van de productieprikkel op het honorarium van de individuele specialist vanuit het oogpunt van de feiten sterke nuance verdient.
Praktijk
Hoe gaat het in de praktijk? Een voorbeeld: de productieprikkel, zoals je die vaak in discussies tegenkomt, houdt in dat het honorarium van laten we zeggen een orthopeed met 10 procent zou stijgen als hij 10 procent meer heupen implanteert. Dat zou betekenen dat een orthopeed, vanuit het honorarium redenerend, het aantal heupimplantaten het liefst maximaliseert. Dit is het beeld dat wordt geschetst, het beeld van de werkelijkheid6.
Tegelijkertijd zien en horen we in de praktijk vele voorbeelden van specialisten die (volkomen terecht) veel tijd besteden aan het bespreken van nut en noodzaak van een dergelijke ingreep met patiënten en familie. Ook vanuit het oogpunt van de praktijk lijkt nuance op zijn plaats. Het zou van ‘gerechtvaardigd vertrouwen’7 getuigen als ook deze kanten nadrukkelijker belicht worden.
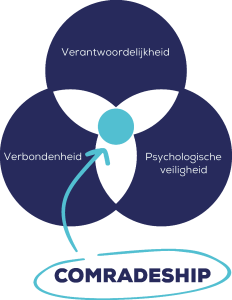
Waar ‘gaat’ de Nederlandse dokter eigenlijk voor? Wat is volgens dokters zelf de essentie van dokter zijn? Daarop geeft een recent proefschrift8, gebaseerd op verhalen reflecties, meningen en ervaringen van dokters, duidelijk antwoord: voor de dokter gaat het om (i) toewijding aan de patiënt, de beste zorg willen leveren, ertoe doen voor de patiënt en zijn familie, én (ii) zorg leveren in teamverband, gebaseerd op vertrouwen, veiligheid en verantwoordelijkheid. Calling9 en Comradeship, Roeping en Kameraadschap, dat stimuleert dokters tot optimaal presteren8. Dokters zijn dus intrinsiek zeer gedreven om met elkaar de beste zorg aan hun patiënten te geven, dat is wat hen primair drijft.

Manifest
Een duidelijke onderstreping van het standpunt van de Federatie Medisch Specialisten (FMS) in haar recente manifest aangaande ‘de intrinsieke motivatie van de medisch specialist richtinggevend laten zijn in het zorgbeleid’10. In het kader van het opstellen van verkiezingsprogramma’s door politieke partijen is dit manifest opgesteld. Hierin pleit de FMS voor ruim baan voor medisch leiderschap en breekt men een lans om de intrinsieke motivatie van zorgprofessionals richtinggevend te laten zijn in het zorgbeleid. Zeker in de huidige covid-19 crisis, maar ook daarvoor, tonen vele dokters ‘medisch leiderschap’. Er zijn veel voorbeelden van afstemming en taakverdeling tussen specialisten van verschillende ziekenhuizen, gericht op een betere kwaliteit van zorg voor de patiënt.
Onze waarneming is dat dit al veel gebeurt, terwijl de publieke opinie lijkt te zijn dat specialisten en ziekenhuizen vooral naar zichzelf kijken en alle functies en taken willen behouden. Onderzoek naar en aandacht voor deze positieve ontwikkelingen doet ons inziens recht aan de werkelijkheid en is nodig om tot een evenwichtige beeldvorming te komen.
Het nieuwe in het oude normaal
Premier Rutte heeft het steeds over het ‘Nieuwe Normaal’. Onze stelling is dat het ‘Nieuwe Normaal’, het Nieuwe is in het Oude Normaal11. Daarmee bedoelen we dat de nieuwe zorgconcepten, innovaties en kwaliteitsprojecten waar zorgprofessionals mee bezig zijn en blijven, een soort ‘corona-push’ hebben gekregen, maar al ver daarvoor aanwezig waren. Schotten verdwenen, regels kenden uitzonderingen en het tempo van verandering steeg. Hierin hebben dokters en al die andere zorgprofessionals duidelijk hun verantwoordelijkheid en leiderschap genomen en waargemaakt.
Helaas staan de drijfveren van deze gedreven professionals onder druk door toenemende administratieve lastendruk en regelgeving. Dat horen en zien we in de praktijk al geruime tijd en dit wordt ook steeds nadrukkelijker wetenschappelijk onderschreven8,12,13. Dit leidt tot demotivatie en het gevoel niet de zorg te kunnen leveren die je als dokter zou willen leveren. Hoe die balans verstoord is geraakt, daarvoor halen we de theorie van de Duitse filosoof Habermas14,15 aan. Een theorie die ook Wouter Hart inspireerde in zijn boek Verdraaide Organisaties16.
Balans tussen ‘leefwereld’ en ‘systeemwereld’
Onze conclusie is dat de balans in de gezondheidszorg tussen de ‘Leefwereld’ en de ‘Systeemwereld’ zoek is geraakt. De Leefwereld heeft betrekking op ervaringen, onderling contact, dat wat je drijft, je waarden. De Systeemwereld is de wereld van regulering, beheersing, checklists, kosten en verantwoording. In de ideale situatie draait het primair om de waarden en drijfveren van de Leefwereld en zou regulering vanuit de Systeemwereld hieraan ondersteunend moeten zijn.
Beheersing en controle
Vertaald naar de gezondheidszorg, zien we dat de afgelopen decennia de focus nadrukkelijk lag op de Systeemwereld, met zaken als beheersing, controle, sturing en verantwoording. De Leefwereld, met de mensen die de zorg leveren, is daaraan ondergeschikt geraakt. Het resultaat is dat verantwoording en controle een doel op zich zijn geworden, in plaats van ondersteunend aan het primaire proces. Daarbij is de link met het eigenlijke doel, goede zorg, lang niet altijd duidelijk en verwordt het tot het zogenaamde ‘vakje vinken’. Terwijl voor het eigenlijke doel, die goede zorg, juist tijd en ruimte nodig zijn, zodat professionals en patiënten samen tot een individuele passende oplossing kunnen komen.
We kunnen dit illustreren aan de hand recent onderzoek naar kwaliteitsregistraties, waarbij blijkt dat het primaire doel van 57 procent van deze kwaliteitsregistraties eigenlijk onder de noemer verantwoording valt. En dat zorgprofessionals zelf van slechts 36 procent vinden dat het ook werkelijk kwaliteitsverbetering teweegbrengt16.
Positieve impact
Laat het volstrekt helder zijn dat wij niet tegen zaken als verantwoording en regelgeving zijn, integendeel. Bepaalde regelgeving is wenselijk en noodzakelijk, denk aan de wet- en regelgeving die zorgt voor algemene toegankelijkheid en solidariteit, dat zijn maatschappelijke kernwaarden waarvoor een groot draagvlak is. Ook de regelgeving die samenhangt met protocollen, normen en richtlijnen vanuit de beroepsgroepen zelf heeft een positieve impact op de kwaliteit van het primaire zorgproces.
Waar wij wel sterk voor pleiten, is een – hernieuwd – en gerechtvaardigd vertrouwen7 in de zorgprofessional, waarbij wet- en regelgeving ondersteunend en faciliterend zijn, in plaats van een doel op zichzelf en daardoor frustrerend en demotiverend.
Goede zorg gaat primair over intermenselijk contact, tussen arts en patiënt en tussen zorgverleners onderling. Daar is geen ‘systeem’ met veel administratieve lastendruk voor nodig. Integendeel zelfs, een sterke reductie van deze lastendruk zal een stevige impuls geven aan de verdere vernieuwing van de zorg en op deze wijze een grote bijdrage leveren aan het breed toegankelijk en betaalbaar houden van de zorg8,17. Een shift dus naar focus op de personen in plaats van focus op de processen. Zodat de drijfveren en waarden die belangrijk zijn voor de professionals die de zorg leveren – en daarmee bedoelen we zowel de medisch specialisten als de overige zorgprofessionals – weer leidend en richtinggevend worden.
Myra van den Goor, arts, onderzoeker en zorgondernemer, gepromoveerd op de kern van dokter zijn.
Guus van Montfort, zorgeconoom, hoogleraar, bestuurder/toezichthouder in de zorg/zorgverzekeringen en hoger onderwijs.
Referenties
1 Euro Health Consumer Index, https://healthpowerhouse.com/publications/
2 GBD 2016 Healthcare Access and Quality Collaborators (2018). Measuring performance on the Healthcare Access and Quality Index for 195 countries and territories and selected subnational locations: a systematic analysis from the Global Burden of Disease Study 2016. Lancet, 391: 2236–71
3 https://www.weforum.org/agenda/2019/01/these-are-the-world-s-most-respected-professions/
4 Guus van Montfort: Kijken naar de werkelijkheid
5 Van Dusseldorp, M & Corbey Michale (2018). Eerlijk zullen we alles delen. ( Evaluatie LOGEX-systeem) MAB
6 Guus van Montfort: Monografie
7 Federatie Medisch Specialisten (2017). Visiedocument Medisch Specialist 2025: ambitie, vertrouwen, samenwerken
8 Van den Goor, M. Calling and Comradeship; unravelling the essence of physician performance (2020). Thesis, ISBN: 978-94-6402-284-1.
9 Duffy RD & Dik BJ (2013). Research on calling: What have we learned and where are we going? Journal of Vocational Behaviour, 83:482-436.
10 Federatie Medisch Specialisten (2020). Agenda Federatie Medisch Specialisten – inbreng Tweede Kamerverkiezingen.
11 Guus van Montfort: Het ‘nieuwe normaal’ is het nieuwe in het ‘oude normaal’.
12 Sinsky C, Colligan L, Ling L et al. (2016). Allocation of physician time in ambulatory practice: a time and motion study in 4 specialties. Annals of Internal Medicine, 165:753-760.13 Zegers M, Veenstra GL, Gerritsen G et al. (2020). Perceived Burden Due to Registrations for Quality Monitoring and Improvement in Hospitals: A Mixed Methods Study. International Journal of Health Policy and Management, https://dx.doi.org/10.34172/ijhpm.2020.96
14 Habermas J (1987). The theory of communicative action: Lifeworld and system: A critique of functionalist reason (Vol 2). Boston Beacon.
15 Barry CA, Stevenson FA, Britten N, et al. (2001). Giving voice to the lifeworld. More humane, more effective medical care? A qualitative study of doctor-patient communication in general practice. Social Science & Medicine, 53: 487-505.
16 Hart, Wouter. Verdraaide Organisaties; terug naar de bedoeling (2012). Boom uitgevers Amsterdam. ISBN 9789013105735
17 Guus van Montfort: Tien puntenplan voor een ‘nieuw’ bekostigingsmodel voor ziekenhuizen.
